監修
帝京大学医学部 救急医学講座 教授
三宅 康史 氏
近年の猛烈な暑さにより、死亡者数も増加している熱中症。労作性の熱中症だけでなく、人口の高齢化や孤立が進むなか、周囲に気づかれないうちに徐々に状態が悪化している高齢者の熱中症も問題となっています。熱中症の動向やリスク、適切な予防や対処の考え方やその実践について、帝京大学医学部 救急医学講座 教授の三宅康史氏に解説していただきました。
熱中症はもはや災害 高齢者、住居内での熱中症も多い
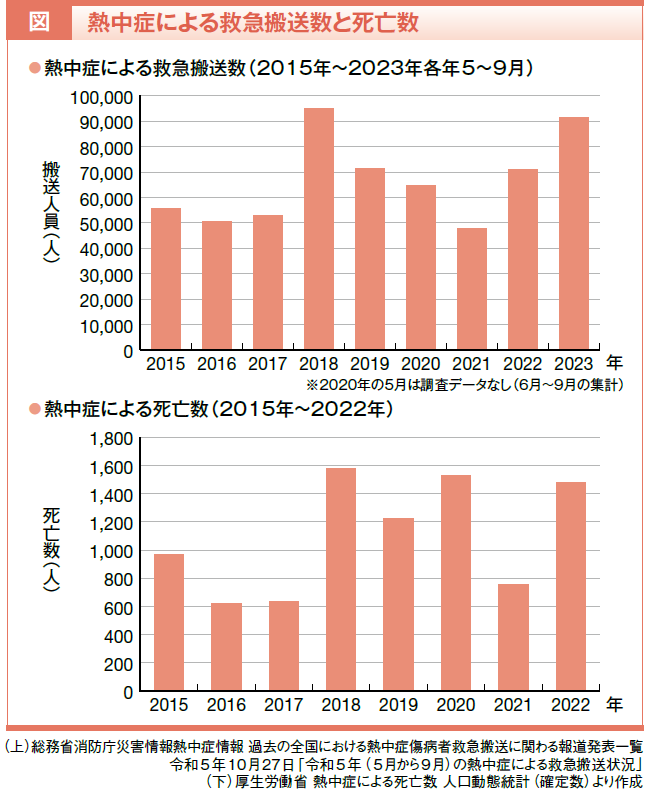
熱中症の動向を知る指標のひとつに、総務省消防庁が発表している毎年5~9月の救急搬送状況があります。近年では、暑さが厳しかった2018年と2023年に、救急搬送人数が特に多くなっています。熱中症による死亡者数が千数百人規模になっている年もあり、熱中症はもはや夏季に訪れる災害ともいえるでしょう(図)。
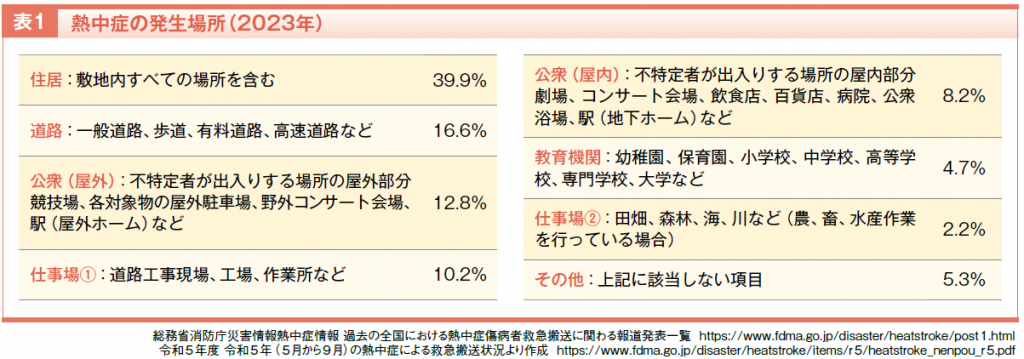
重症度をみると、2023年の総搬送人員91,467人のうち、軽症が67.2%と最も多く、次いで中等症が30.1%、重症が2.1%、死亡0.1%、その他0.5%でした。年齢別では高齢者(満65歳以上)が54.9%と最も多くを占め、次いで成人(満18歳以上満65歳未満)が33.8%、少年(満7歳以上満18歳未満)が10.5%、乳幼児(生後28日以上満7歳未満)が0.9%でした。熱中症の発生場所としては住居が約4割を占め、そのほか道路、屋外、仕事場(道路工事現場、工場、作業所)などが多くなっています(表1)。
血液循環の悪化やうつ熱で熱に弱い臓器が障害される
ここから、熱中症に至る体内動態を解説します。
筋肉運動などによって体内で熱が産生されると体温が上昇します。その状況で、通常は、発汗、および体表の血管を拡張させて血液循環を促進し放熱することで、生存に適した約37度の体温を保とうとする身体の働きがあります。
一方で、休憩せずに筋肉運動を続けた場合には、発汗により水分と塩分を失って血液循環が悪化し、虚血が生じてエネルギーや酸素が臓器に運搬されなくなります。さらに、血液循環が悪化すると、臓器にこもった熱を逃がすことができなくなり、熱に弱い臓器の機能が低下します。
最も影響を被るのは心臓です。心臓は、熱をもった血液を休まずに体表に循環させる負荷がかかる上に、体の深部にあるために冷却されづらいのです。特に心機能が低下している高齢者では心負荷に耐えられず、熱中症の初期に急性心不全で死亡することもあります。
また、血液と脳も熱に弱いといえます。血液は凝固線溶系を司っています。血管内で血液が凝固することにより、脳梗塞や心筋梗塞、最重症の場合には播種性血管内凝固症候群(DIC)を起こすこともあります。集中治療では経皮的心肺補助装置(PCPS)や体外式膜型人工肺(ECMO)などによる救命措置も行いますが、たとえ心機能が維持できても脳が障害され高次脳障害が残ることもあります(表2)。
このほか、熱に弱い臓器は肝臓と腎臓と言われています。
高齢者の熱中症は屋内でも 熱中症と貧困は深く関係
熱中症には、スポーツや肉体労働をしたことによって起こる「労作性熱中症」と、「非労作性熱中症(古典的熱中症)」があります。現在の日本では非労作性熱中症が大きな問題となっています。急激に発症する労作性熱中症とは異なり、数日前からすでに、元気がない、食欲がない、出歩かない、といった変化が起きていることがあります。
非労作性熱中症に気を付けるべきは高齢者で、中でも居住が独居や高齢者夫婦のみの場合です。室温が適切に管理されないまま放置され、熱中症の可能性に本人やその周囲が気づいたときには、すでに症状進行や重症化に至っているケースが多いのです。
また、「熱中症弱者」という言葉があります。熱中症にかかりやすい人を指す言葉で、脱水状態にある人、高齢者、乳幼児、からだに障害のある人、肥満の人、厚着をしている人、普段から運動をしていない人、暑さに慣れていない人、病気の人、体調の悪い人などを指します。
こうしたリスクに加え、社会的なつながりのない孤立状態や、経済的な困窮も、熱中症のハイリスクファクターです。経済的に苦しい方は、炎天下であっても徒歩や並ぶことを強いられます。以前はこうした方々がひと冬の寒さを乗り切れるか、という課題がありましたが、猛暑の環境においては、ひと夏が乗り切れるか、といった新たな課題に直面しています。熱中症は、現代の日本の貧困問題と深く関係しているといえます。
基礎疾患や服用薬のリスクも考慮する
年齢だけでなく、基礎疾患や服用中の薬剤も熱中症のリスクとなります。
糖尿病
糖尿病の患者さんで血糖値が適切に管理されていない場合、熱中症リスクが高まります。血糖コントロールが悪化することで血管や自律神経が障害され、放熱するための血管拡張作用や発汗機能が低下し、体内に熱がこもりやすくなるのです。
また、糖尿病では、夏場の環境が血糖コントロールの悪化を招くこともあります。高温環境ではインスリンの吸収が速くなるために低血糖に、また、エアコンの入った涼しい部屋にこもり運動をせずに糖分の多い飲み物を多量に摂取するような状況は高血糖になる可能性があり、こうした糖尿病の患者さんの血糖不良状況では脱水が懸念されます。
心不全などの循環器疾患
心不全では熱中症予防対策と同時に心負荷への影響を考慮する必要があります。水分と塩分の摂取は血液量を増加させ心負荷も引き起こすため、心不全の患者さんではしばしば飲水塩分の摂取制限が行われています。そうした場合、夏場の発汗や食欲低下で容易に脱水になり得ます。心不全では、心拍出量が低下していると皮膚への血液量が低下し、熱を逃しにくくなるというリスクもあります。
心筋梗塞、狭心症、心筋症などの既往がある患者さんも、暑熱環境での発汗や血液循環が心負荷につながるため、注意が必要です。脳卒中の後遺症例では、身体の動きが緩慢になることで熱中症のハイリスク環境にいる時間が長くなったり、外出頻度が減って暑さに慣れる機会が減ってしまいます。
精神疾患
精神疾患では、エアコンを入れる、外出を控えるといった熱中症を予防する行動に対し注意力が低いために高リスクです。また、アルコール依存症や摂食障害は脱水に近い状態(加えて低栄養による低アルブミン血症)であることも多く、熱中症の原因となる可能性のある既往症となり得ます。
皮膚疾患
皮膚疾患では、発汗や血管拡張による熱放散といった皮膚の体温調節がうまく機能しないため熱を逃しにくい状況となっている場合があります。
肥満
脂肪は筋肉に比べ水分含有量が低く、また脂肪が断熱材となって放熱しにくくなるため、これも高リスクです。
治療薬
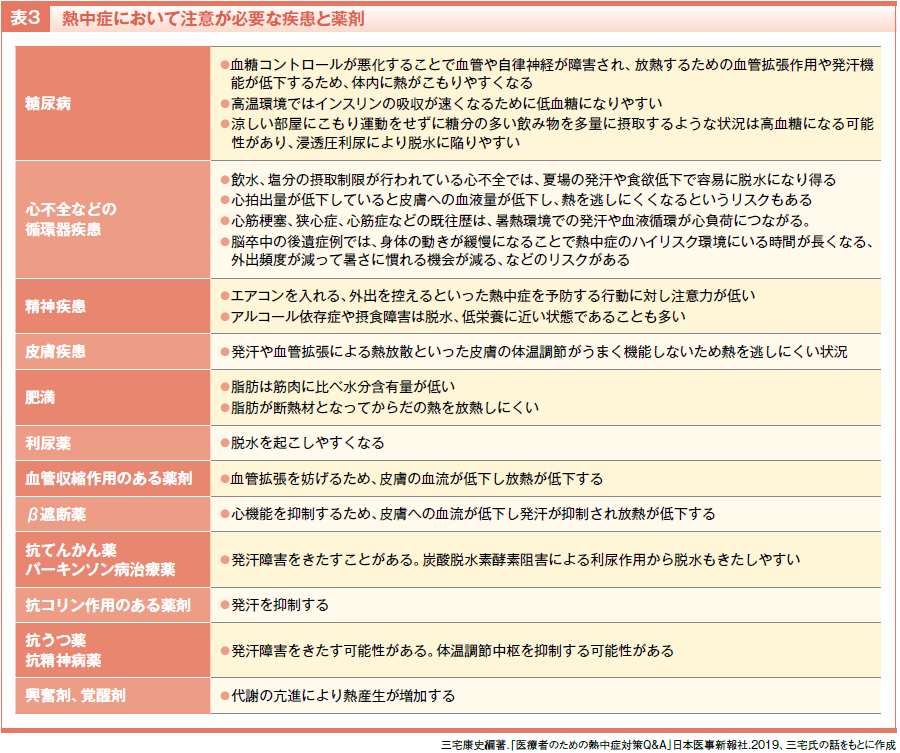
熱中症のリスクを高める筆頭は利尿薬です。利尿薬は心臓のポンプ機能の負荷を下げる一方で、ナトリウムと水分を排出します。心不全や高血圧の利尿薬の服用の患者さんは熱中症に注意が必要です。循環器疾患の治療薬としては、血管収縮作用のある薬剤やβ遮断薬も、血流低下による発汗抑制という観点からリスクがあります。そのほか、神経系の薬剤にも注意が必要です(表3)。
熱中症に典型症状はない 厳しい暑さの中にいたかどうか
熱中症になると、全身のけだるさ(倦怠感)、頭痛、吐き気、手足のしびれなどが現れることがありますが、これらの症状は片頭痛、インフルエンザ、新型コロナウイルス感染症などでみられることもあり、熱中症の典型的な症状というわけではありません。
熱中症の特徴として重要なのは症状自体というより、むしろ「その日(またはそれまで)、厳しい暑さの環境に長くいたかどうか」という点です。この条件で体調不良が起きた場合には熱中症を疑います。熱中症は、本人の自覚症状ではなく周囲からの心配する声で発覚することも多いのです。
熱中症の対応は F・I・R・E を念頭に
熱中症の初期対応では、「FIRE」で示される4つの項目を念頭においていただくと良いでしょう。F(Fluid:水分補給)については、周囲の人から冷えた水分などを与えてもらう、I(Icing:冷却)では涼しい部屋に連れて行ってもらう、直接からだを冷やす、R(Rest:安静)は休む、必要なときにはE[Emergency call:緊急通報(119番)]で救急車を呼ぶ、周囲に助けを求めることが大切です(表4)。朝食をしっかりとっているような健康な若年層から中壮年の方が、筋肉運動や肉体労働を実施したことによる労作性熱中症の場合、FIREの対応を基本としながら、水やスポーツドリンクなどで水分補給や冷却、エネルギー補給を行うと良いでしょう。
高齢者の場合にも水分補給が大切で、何日も食事がとれていない場合であれば、スポーツドリンクよりも塩分が多く、糖分が少ない経口補水液も考慮します。経口補水液がなければ、スポーツドリンク、水+塩飴でもかまいません。経済的な困窮のことを考えれば、スポーツドリンクの方が経口補水液よりも安価な場合が多く入手しやすいのはたしかです。何も飲めない、何も食べられない、といったレベルであれば、医療機関での点滴が必要となるでしょう。
救急車や医療機関の受診が必要かどうかの3つのポイント
熱中症で救急車を呼んだり医療機関の受診が必要かどうかの目安として、ポイントを3つお示しします。
一つ目は、声をかけたときの反応です。熱中症が疑われる対象者に声をかけたとき、こちらの目を見て「少し頭が痛いです」「クラクラします」といった返事があれば、意識障害はないと思われます。相手の目が見られない場合や返事がほとんどない場合には意識障害があるといえます。意識障害がある場合は心筋梗塞や脳卒中を起こしている可能性もありますから、躊躇せず救急車を呼ぶ必要があります。
二つ目は、水分を渡したときに自分で飲めるかどうかです。周囲の人がペットボトルを渡したとき、対象者が自分でペットボトルを持ち、口に運び、むせずに水分をとることができるのかどうか。これら一連の動作を実施できていれば、意識障害はおそらくないでしょう。また、水分補給と(冷やした水分による)冷却による応急処置を始めることができている訳です。しかし、ペットボトルを自分で持てない、口に運べない、うまく飲めない場合は、意識障害の可能性が高く、また応急処置がその場でできない状態ですので、医療機関を受診するようにした方が良いでしょう。
三つ目は、周囲の応急処置によって体調が改善するか否かです。意識障害がなく、水分補給や冷却、安静を開始してから、20分~30分を目安に付き添いや見守りを行い、体調の改善を観察します。顔色が良くなり眼に力が出ている、ふらつきも改善しているという場合は危険性は低いです。しかし、相変わらずぐったりした様子が変わらないようであれば、医療機関の受診が必要です(表5)。
日本救急医学会の「熱中症診療ガイドライン2015」では、暑熱環境における身体適応の障害によって起こる状態の総称を熱中症とし、従来は、熱失神、熱痙攣、熱疲労、熱射病などの表現がされていました。現在では、症状の分類にとらわれず、I度(応急処置と見守り)、Ⅱ度(医療機関へ)、Ⅲ度(入院加療)といった重症度に分けています。
スポーツの試合中や労働現場では、熱中症の人のために見守りや付き添いをひとり残すと試合や仕事ができないといった問題もありますが、熱中症の人を放置してしまうことによるリスクもありますので、見守り、付き添いは大事です。様子が落ち着いてきたら、家族に連絡して迎えにきてもらう、仲間に付き添ってもらって帰宅するといったことも考慮しましょう。
また、救急搬送の増加は、日本の医療で課題のひとつです。熱中症に対する社会的認識の高まりはポジティブな要素ですが、一方で、救急隊員への過大な負荷を回避することも必要です。救急隊員は夏場でも軽装ではありませんので彼らのリスクも考えなくてはなりません。猛暑の現場に救急車を呼ぶ必要があるかの見極めが必要になってきていると考えています。
予防が最大の治療 H・E・A・T で対策を
熱中症は、重症化させず後遺症も残さないためには、適切な予防が最大の治療でもあるといえます。熱中症を英語では”Heatstroke”と言いますが、熱中症の予防には最初の4文字「HEAT」で示される4つのことを心がけていただくと良いでしょう(表6)。
高齢者には特にこまやかな見守りを
高齢世代が下の世代の家族が同居している場合、熱中症になっても比較的軽症で済むことが多いのは、同居する家族が食事の状況や部屋での過ごし方を把握し、衣服や空調の適切な選択、必要に応じ医療機関受診を促進するといった環境が整っているためです。
一方で、独居や高齢者夫婦のみの場合、親族や関係者が1日に何回か電話をかけて声の調子や食事の状況を確認する、部屋の温度計の数値を読んでもらう、部屋が高温でもエアコンを使用していない場合にはその電話中にエアコンのスイッチを入れてもらうようにする、数時間後に再度電話をかけて部屋の温度を確認する、エアコンの設定を調整するなど助言をする、といった対応が、特に猛暑日と熱帯夜が連続する時期には望まれます(表7)。エアコンがあっても使用していないために熱中症になるケースが実際は多いので、エアコンのスイッチを入れてもらうように促すことも大事なポイントです。
高齢者は若年者に比べると基礎代謝が低下するため寒がりになり、夏でも長袖など厚着をしていることもあります。寒がりにはなるものの暑さや寒さを嫌うため、エアコンを使いたくないという方もいます。ですから、寒くなりすぎない設定ができるような新しいエアコンを購入してあげるといったことも、ひとつの対策になるでしょう。
薬局での声かけや涼しいスペースの提供を
来局される患者さんの様子を観察し、食事量とエアコン使用状況を尋ねていただくと、それは熱中症予防のための見守りのひとつになります。熱中症に備えて自宅に1本は経口補水液を準備するよう、患者さんに経口補水液の購入を薦め、その際は経口補水液の飲み方の指導も実施いただくと良いと思います。また、薬局の待合スペースを涼める場所として提供し、少し座って涼んでから患者さんに帰宅してもらうのはどうでしょうか。
薬剤師さんは、熱中症リスクの高い患者さんについて理解し、脱水や体温調節機能に影響する薬剤を服用している患者さんに留意していただくこともできると思います。また、水分摂取のワンポイントアドバイスとして、かかりつけの医師から塩分や水分の摂取に気を付けるように言われていても、実際にデータをとって可視化しない限り、塩分や水分の摂取量を管理することが難しい場合もあります。必要な水分の摂取量は気温によっても変わるため、毎日決まった量の水分を生真面目に摂取することが、かえってリスクになることもあります。
水分や塩分を過剰摂取すると体重増加や血圧の上昇や心拍数の低下がみられます。体重、血圧、心拍数、体温などを決まった時間に測定すること、特に毎日同じタイミングで体重を測定することで、体重変化から水分と塩分の摂取が適切かの判別がある程度可能です。このメモを薬剤師が見せてもらい、かかりつけの先生に薬剤の調整など助言できるようにしたいですね。
暑い季節が過ぎ去ると忘れてしまいがちですが、もはや災害ともいえる熱中症に対し、予防のHEAT、対応のFIREを念頭に、患者さんとのコミュニケーションを図っていただければと思います。
三宅 康史 氏 プロフィール
2000年よりさいたま赤十字病院救命救急センター長・集中治療部長、2003年より昭和大学医学部救急医学准教授、救命救急センター長、教授、2016年より帝京大学医学部救急医学教授・同附属病院救命救急センター長、2017年より高度救命救急センター長。日本救急医学会専門医・指導医、評議員、熱中症に関する委員会、入院時重症患者対応メディエーター養成小委員会(委員長)、J-MELSコース開発改定小委員会(委員長)、日本臨床医学リスクマネージメント学会理事長など多数。
医療者のための熱中症対策Q&A(日本医事新報社)、現場で使う熱中症ポケットマニュアル
(中外医学社)など著書多数。