監修
国立精神・神経医療研究センター 精神保健研究所
睡眠・覚醒障害研究部 室長
吉池 卓也 氏
不眠症状は医療現場では一般的な症状ですが、精神疾患や心疾患などさまざまな病気と密接に関連し、慢性化すると生活に支障をきたすため、早期に発見し適切に治療することが重要です。不眠症に対して処方される睡眠薬は多岐にわたり、薬剤師にとって薬剤選択の基準がわかりにくいのが現状です。今回は、国立精神・神経医療研究センター 精神保健研究所 睡眠・覚醒障害研究部 室長 吉池卓也氏に、本邦における国民の睡眠の状況や不眠のリスク、不眠症に対する認知行動療法や睡眠薬の使い分けなどについて解説していただきました。
日本人の約4割は睡眠不足
年齢に応じた睡眠時間と良質な睡眠が重要
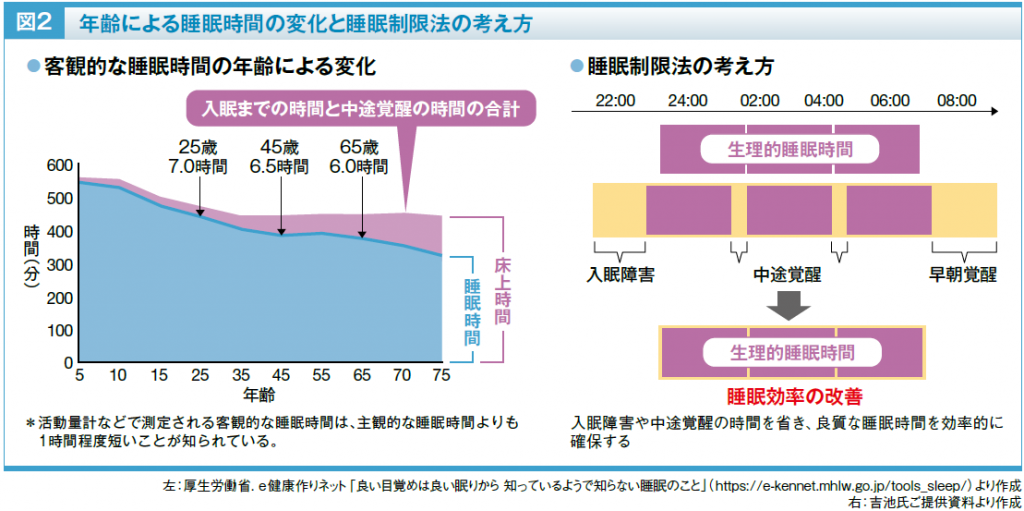
睡眠は、心身の疲れを解消し、明日の活動に備えるために必要な休養活動であり、健康を保つためには適切な睡眠時間と良質な睡眠を確保することが大切です。適切な睡眠時間の目安は、こどもでは小学生が9~12時間、中学・高校生が8~10時間、成人では6時間以上とされており、十分な睡眠時間の確保が健康増進に役立つと考えられています。また、必要な睡眠時間は加齢に伴って短くなり、高齢者では睡眠時間そのものが寿命に及ぼす影響が希薄となり、寝床で過ごす時間(床上時間)が過度になるとかえって健康を損ねる恐れがあることから、床上時間が8時間以上にならないことが目安とされていることにも注意が必要です。なお、これらの時間に昼寝は含まれません。
良い睡眠には二つの目安があり、睡眠時間が適切であり(量の目安)、睡眠で休養が十分得られた感覚(睡眠休養感)があること(質の目安)が重要と考えられています(表1)。
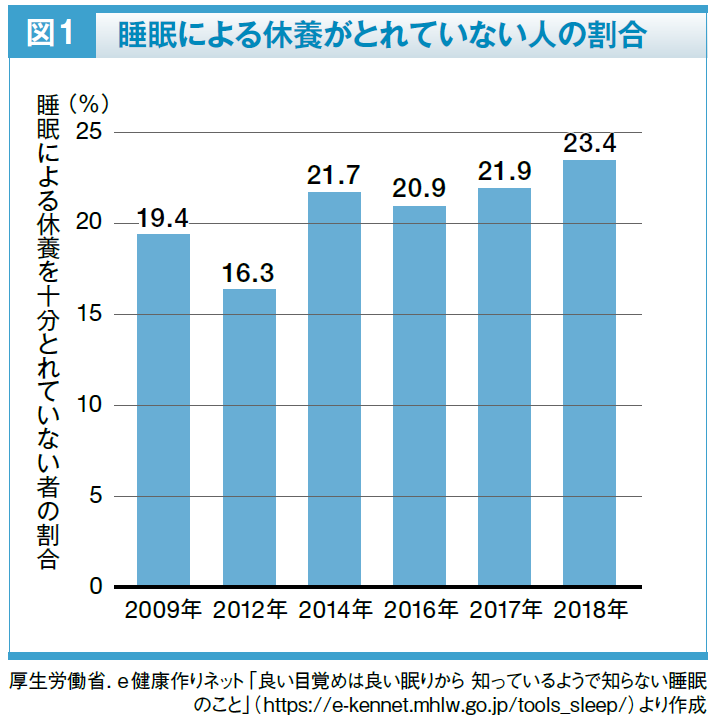
しかしながら、2019年の国民健康・栄養調査の結果によると、睡眠時間が6時間未満の人の割合は男性で37.5%、女性で40.6%に上り、日本人の約4割で睡眠時間が足りていないことが明らかになっています2)。また、睡眠による休養がとれていないと感じている人の割合は年々増えています(図1)。
不眠あるところに疾患あり
慢性不眠症が精神疾患、心疾患と関連
「不眠あるところに疾患あり」と言われるように、不眠症状を呈する患者さんは背景に何かしらの疾患を持っていることが多いことが知られています。
各種疾患の有病率を慢性不眠症の有無により比較した米国の研究によると、慢性不眠症のある群では慢性不眠症のない群に比べて有病率が心疾患で約2倍、高血圧で約3倍、何かしらの疾患では約5倍に上昇していました3)。
欧州の研究では、一般人口20, 536人のうち不眠症状があり睡眠に不満を持っている人の割合は12.4%で、そのうち36%が精神疾患の診断を受けており、特に不安症の割合が高かったと報告されています4)。
この他にも、慢性化した睡眠問題は2型糖尿病や肥満の発症リスク、死亡リスクの増加に関連することが明らかになっています1)。不眠症状はとくに精神疾患や代謝疾患、循環器疾患と遺伝学的に共通する背景を有すると報告されています5)。したがって、不眠症がある場合はこれらの疾患を背景に不眠が起こっている可能性に留意することが重要です(表2)。
不眠症状が週3日以上、3ヵ月続き
生活に支障をきたすと慢性不眠症と診断
不眠症状は、主に3種類に分類されます。寝床に入ってもなかなか寝付けない「入眠困難」、睡眠中に何度も目が覚めて再び寝付くのが難しい「睡眠維持困難」、予定よりも早く覚醒する「早朝覚醒」です。これら不眠症状のうち少なくとも1つが週3日以上あり、日中に疲労を感じる、眠気がある、気分がすぐれずイライラする、注意力・集中力・記憶力が低下するなど、不眠症状の影響で日常生活に支障をきたすようになると不眠症の可能性が高いと考えられます。
眠るための機会や環境が適切であり、不眠症状が他の疾患や使用中の薬物によって完全に説明できるものではないにもかかわらず、症状が3ヵ月未満続くと短期不眠症、3ヵ月以上続くと慢性不眠症と診断されます(表3)。つまり、不眠症状のみでは不眠症と診断されず、不眠症状が一定の頻度で生じ、それによって日常生活に支障をきたしていることが重要な点です。
すべての患者に睡眠衛生指導を実施
正しい知識に基づいて生活習慣の問題点を修正
「睡眠衛生指導」は、睡眠に対する正しい知識を提供し、睡眠習慣に起因する不眠を改善する手立てであり、不眠に悩むすべての患者さんにとって有益となりうるものです。私たちの睡眠は、疲れたら休む、夜になったら休む、必要に応じて目を覚ますという三つのしくみによって支えられており、これらのしくみを促すものを増やし、妨げるものを減らす工夫が重要であることを指導します。
具体的には、次の6点です。①定期的に運動する、②決まった時間に食事をとる、③寝室は適温・静穏に保ち、夜に暗く朝に明るいメリハリをつける、④午睡をできるだけ控える(必要な場合は15時以前に15分~30分にとどめる)、⑤カフェインの摂取は昼食後を最後に以降は控え、就寝直前の喫煙・飲酒を控える(寝酒をしない)、⑥寝床では睡眠以外のことをできるだけ控える(スマホ操作、悩み事など)、これら6点を指導します。
早く床に入るのは?寝酒は?
眠るための間違った知識
長く眠るためにいつもより早く床に入る、寝付きがよくなるから飲酒する、という患者さんに出会うことは少なくありませんが、これらはいずれも不眠への誤った対処法です。
眠る1~2時間前に脳の覚醒度は最も高くなるので、少しでも長く眠りたいからといっていつもより早い時間に床に入ってもかえって寝つきが悪くなります。また、「眠らなくては」と頑張りすぎると、それが覚醒を促す刺激となって寝付きを悪くすることがあります。アルコールは、多くの人で眠気を催し入眠を促しますが、慣れによってこの作用は弱くなります。また、アルコールは徐波睡眠(深睡眠)を減らし、中途覚醒を増やすだけでなく、利尿作用をもつため、結果として眠りが妨げられることに注意が必要です。眠りについての正しい知識を持ち、良質な睡眠を妨げる生活習慣を是正することが大切です。
認知行動療法は有用だがリソースに限界あり
成人の慢性不眠症に対する治療法として国際的にコンセンサスが得られているのは、不眠の認知行動療法、および薬物療法です。
不眠の認知行動療法は、不眠症状が生じ、持続する要因となっている行動や考え方の習慣を見つけ出し、それらをよい習慣に変えていくように導く心理療法です。これは、睡眠衛生指導のほか、刺激制御法、睡眠制限法、認知再構成など複数の手法で構成されており、このうち刺激制御法、睡眠制限法といった行動療法は単独でも有効と考えられています。
まず、睡眠制限法です。慢性不眠症のある患者さんには、睡眠を確保しようとするあまり、床上時間が過剰になる傾向がよくみられます。これは高齢になるほど顕著となります。本来眠ることができる時間よりも長い時間を寝床で過ごすことで、途中で目が覚めやすくなる結果、主観的な睡眠の質が低下します。そこで、睡眠時間を意図的に、眠れたと感じる時間と同じくらいまで短くすることで、不眠の改善を目指す治療法です(図2)。
また、刺激制御法では、不眠が長引くうちに習慣化された寝床で行う睡眠以外の行動(例えば、スマホ操作、読書、飲食)を禁止し、眠くなるまでは寝床に行かず、寝床に入っても眠れない場合は寝床を離れることで、寝床と睡眠の結びつきを回復させる治療法です。
認知行動療法は効果が実感できるまでに時間がかかるだけでなく、睡眠制限法を行うことで一時的に不眠が強まる場合があるので、治療の初期には睡眠薬を併用しながら不眠の認知行動療法を実施する場合が少なくありません。
薬物療法はホメオスタシス、体内時計、
覚醒・情動系を調整して睡眠を誘導・維持
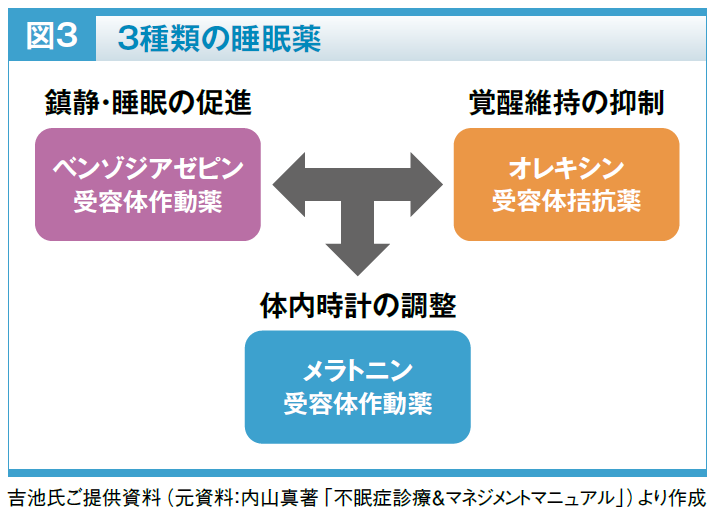
不眠の認知行動療法は、その治療効果と安全性の高さから欧米では第一選択治療とされていますが6)、日本では保険収載されておらず、実施できる施設と人材も限られているため、慢性不眠症の治療において薬物療法が重要な役割を果たしている現状です。不眠症状の改善に用いられる薬剤は、主にベンゾジアゼピン(GABAA)受容体作動薬(ベンゾジアゼピン系薬剤、非ベンゾジアゼピン系薬剤)、オレキシン受容体拮抗薬、メラトニン受容体作動薬の3種類に大別されます。以前はバルビツール酸系睡眠薬も使用されていましたが、依存性や過剰摂取時の致死性の高さから現在使用すべきではありません。
睡眠と覚醒の仕組みには、脳や体の疲れに応じて休むことを促す恒常性維持(ホメオスタシス)、夜になると休むことを促す体内時計、危険を察知したら目を覚ます覚醒系が関与しています。ベンゾジアゼピン受容体作動薬はホメオスタシスと覚醒系、メラトニン受容体作動薬は体内時計、オレキシン受容体拮抗薬は覚醒系を調整することによって、睡眠を誘導・維持すると考えられます(図3)。
ベンゾジアゼピン受容体作動薬
長所と短所を冷静に評価する
ベンゾジアゼピン受容体作動薬は、脳の神経細胞に広く発現するベンゾジアゼピン受容体に結合し、抑制系の神経伝達物質であるGABAの活性を亢進させることにより、脳全体の抑制系活動を促進して鎮静・睡眠を促す作用があります。情動を司る辺縁系に作用して不安を和らげる効果もあり、これを主作用とするものは抗不安薬として承認されています。徐波睡眠を増やす作用はなく、睡眠を持続しやすくする薬剤といえるでしょう。
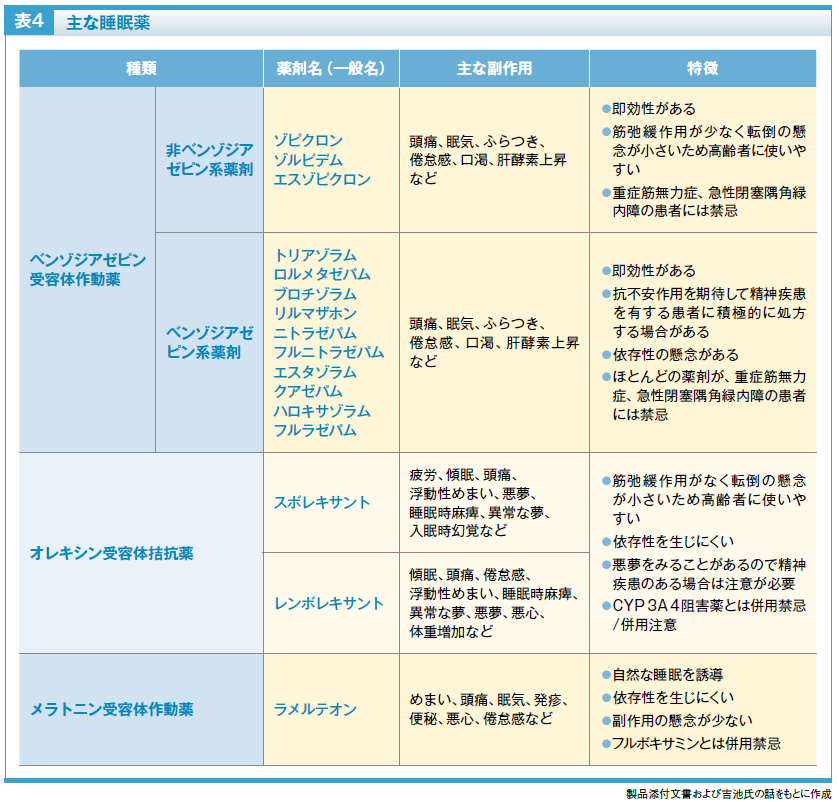
長所は即効性があること、短所は筋弛緩作用に伴う転倒、記憶障害、翌朝に眠気が残る持ち越し効果、依存性などが起こる可能性があることです。また、ほとんどの薬剤で重症筋無力症、急性閉塞隅角緑内障のある患者に対して禁忌となっています。
ベンゾジアゼピン受容体作動薬については、副作用への懸念が強調されることがありますが、十分な科学的根拠に基づいて議論されるべきでしょう。例えば、本剤の長期使用と認知症発症の因果関係は明らかになっていません。長期に不眠治療が必要な患者さんの中には、ベンゾジアゼピン受容体作動薬で治療がうまくいっている場合もあり、医師による正しいリスク評価のもとで用法・用量を守って使用すれば、利益と不利益のバランスを保つことができる薬剤といえるでしょう。ただし、医師は定期的に治療を評価し、必要であれば薬剤の変更や中止を検討するなど、漫然とした長期処方を避けるよう努めることが大切です(表4)。
オレキシン受容体拮抗薬、
メラトニン受容体作動薬により治療選択肢が拡大
オレキシン受容体拮抗薬は、覚醒を促進する神経伝達物質であるオレキシンの受容体に作用して、オレキシンの神経伝達を阻害することにより、脳の過剰な覚醒状態を鎮め睡眠を誘導する薬剤です。
長所は、筋弛緩効果がなく、反跳現象(睡眠薬を中止すると治療前に比べ不眠症状が悪化すること)や依存性の懸念が少ないこと。短所は、持ち越し効果が出現する可能性があること、レム睡眠が増えて悪夢を見やすくなる可能性があることです。CYP3A4阻害薬の併用禁忌または併用注意がある点にも留意が必要です(表4)。
オレキシン受容体拮抗薬は、筋弛緩や健忘といった副作用を回避したい、特に高齢の患者さんや、効果が得られなかった患者さんにとって貴重な治療法と言えます。薬物療法の選択肢が広がったという点でも、不眠症治療において重要な存在です。また、オレキシンという物質の発見自体が睡眠科学における大きな進歩であり、今後、オレキシンが関与する睡眠障害の治療法の発展が期待されます。
メラトニン受容体作動薬は、体内時計を調整するホルモンであるメラトニンの受容体に作用することで、活動から休息へ移行しやすくする薬剤です。メラトニン受容体作動薬の長所は自然な睡眠を誘導することであり、副作用が少ないと考えられています。短所は、効果発現までに時間がかかることです。フルボキサミンとの併用禁忌にも注意します(表4)。
睡眠薬は不眠症状、年齢、
併存疾患などにより使い分ける
どの睡眠薬をどのような患者さんに使用するかは、睡眠薬による副作用の現れ方の違いを念頭に、医師は経験に基づき、不眠症状や年齢、併存疾患などに応じて睡眠薬を使い分けます。睡眠薬を漫然と処方しないために重要なのは、不眠が生じ、持続した背景について評価し、修正可能な因子に着目することです。急性不眠の約半数は慢性化することが知られています7)。これは、不眠の慢性化の素地となる精神疾患や身体疾患の治療を適正化することの重要性のみならず、一部の長期に不眠治療が必要なケースを適切に見極め、安全かつ有効な治療を提供することの重要性を示しています。
ベンゾジアゼピン受容体作動薬の場合、入眠困難には超短時間型か短時間型、睡眠維持困難には短時間型か中間型、早朝覚醒には中間型か長時間型を使用するという考え方がありました。しかし、超短時間型でもプラセボに優る睡眠維持効果があることが示されており、特に薬剤が体内に蓄積しやすい高齢者では、中・長時間型の使用は転倒や持ち越しのリスクから控える場合が多くなりました。
例えば、ベンゾジアゼピン受容体作動薬の中でも筋弛緩作用が少ない非ベンゾジアゼピン系薬剤(一般名の頭文字にZが付く薬剤が多いためZドラッグとも呼ばれる)は、転倒の懸念が少ないことから、高齢者や体格が小さく筋肉量が少ない女性患者に使用しやすい薬剤です。ベンゾジアゼピン系薬剤には抗不安作用があるので、併存症として精神疾患を有する患者さんなどの不眠治療に適していることがあります。
オレキシン受容体拮抗薬も筋弛緩作用がなく、認知機能への影響が少ないので高齢者には安心して使用できる薬剤です。ただし、オレキシン受容体拮抗薬の薬理作用としてレム睡眠を増やす結果、悪夢を見やすくなる患者さんがまれに存在するため、うつ病など精神疾患がある患者さんへの使用においては特に注意が必要です。メラトニン受容体作動薬は転倒や依存性のリスクが低いと考えられ、安全性を重視すべき患者さんにおいてよい選択肢になります(表4)。
薬局薬剤師は睡眠薬の重複処方に注意
通常、不眠症の薬物療法は単剤で行われますが、患者さんによっては複数の医療施設から類似の睡眠薬を処方されていることがあります。また、睡眠薬以外に抗不安薬としてもベンゾジアゼピン受容体作動薬を処方されていることがあります。
こうした状況の背景には薬物依存症など不眠症以外の精神疾患が存在し、睡眠薬の過量使用につながっている恐れがあるため、医師としては把握しておきたいのですが、現行の医療制度上、他院からの処方を正確に把握する術はありません。以前から、患者さんの処方情報を医療施設間で共有できるシステムの必要性が指摘されていますが、実現はまだ先のことと思われます。薬局薬剤師は、患者さんとの面談やお薬手帳を通して複数の医療施設からの処方を知ることができ、睡眠薬の重複処方に気づく機会が医師よりも多いと推測します。睡眠薬を使用している患者さんにおいて処方が重複していないか、注意していただけるとありがたいと思います。
不眠でつらい時は、まずは受診を
近年、慢性的に睡眠が不足した「睡眠負債」の状態が将来の健康を損なうという認識が広まり、よりよい睡眠を確保しようとする機運が社会的に高まっています。
急性不眠の約半数は慢性不眠症に移行するといわれており、寛解する残りの半数のうち再発するケースが少なからずあり、治療期間が長びくことが往々にしてあります。生活習慣の見直しや睡眠環境の整備、必要であれば薬物療法などを適切に実施して不眠症の改善に取り組むことが重要です。
参考資料
1)厚生労働省.健康づくりのための睡眠ガイド2023. 2023年2月.
2)厚生労働省. 健康日本21(第二次)最終評価報告書. https://www.mhlw.go.jp/stf/newpage_28410.html(2024年7月8日閲覧)
3)Taylor DJ, et al. Sleep. 2007; 30(2): 213-218.
4)Ohayon MM, et al. Sleep Med Rev. 2002; 6(2): 97-111.
5)Hammerschlag AR, et al. Nat Genet. 2017; 49(11): 1584-1592.
6)Riemann D, et al. J Sleep Res. 2023; 32(6): e14035.
7)Perlis M, et al. Sleep Med Res. 2011; 2: 79-88.
吉池 卓也 氏 プロフィール
睡眠・覚醒系を含む生理機構がストレスにどのように対処し、ヒトの健康維持・増進や疾患の形成・維持にいかに関わるかについて調べる傍ら、睡眠・覚醒障害や精神疾患の診療に従事している。