監修
永寿総合病院がん診療支援・緩和ケアセンター長
廣橋 猛 氏
2024年度の診療報酬改定では在宅医療の充実に向けたさまざまな見直しが行われ、訪問薬剤管理指導を行うための業務体制を評価した在宅薬学総合体制加算や、在宅医療への移行前に患者さんの自宅を訪問して服薬支援することを評価した在宅移行初期管理料などが新設されました。これらの改定を機に、薬剤師の間で在宅医療への関心が高まっています。今回は、永寿総合病院でがん診療支援・緩和ケアセンター長として勤務しながら、台東区の野中医院において在宅医療にも携わっている廣橋猛氏に、癌を含む疾患の終末期のケアについて解説いただくとともに、その中で薬剤師に期待されることについてお話していただきました。
患者さんのつらさを知ることが緩和ケアの始まり
緩和ケアとは終末期の癌患者さんが痛みを和らげるためのものという誤解がいまだにありますが、本来は「生命を脅かす病に関連する問題に直面している患者とその家族のQOLを、痛みやその他の身体的・心理的・スピリチュアルな問題を早期に見出し的確に評価を行い対処することで、苦痛を予防し和らげることを通して向上させるアプローチ」(世界保健機関による緩和ケアの定義2002年)1)です。つまり、緩和ケアは診断時から患者さんが感じるあらゆるつらさを和らげるためのもので、病気の時期には関係ないということです。
進行癌のように治癒が難しい疾患と診断された患者さんは、今後起こることに対して大きな不安を抱えており、緩和ケアはそのような不安を和らげる役割も担っています。将来の治療やケアに関する患者さんの意思決定を支援する取り組みにアドバンス・ケア・プランニング(ACP)があります。ACPは「もしものとき(意思決定能力がなくなった時)に備えて、本人が望む医療やケアについて前もって考え、家族等や医療・ケアチームが繰り返し話し合い、共有する取り組み」であり、「本人の価値観や大切にしたいことを明らかにし、それに基づいた生活や医療・ケアの内容を話し合い、最期まで⾃分らしく生きることを支える取り組み」です(表1)2)。ACPを通して患者さんが何をつらいと感じているかを知ることが緩和ケアの始まりであり、ACPを繰り返すことによって今後に対する不安の緩和につながることが期待されています。
ACPを通して、医療者は最期まで相談できる
パートナーであれ
ACPといえば患者さんと家族、医師らが病院の一室に集まり、今後のことについて決めるというイメージがあるかもしれませんが、それは本来のACPの在り方ではありません。ACPは形式にこだわらない対話の中で行われるものであり、患者さんの心の準備ができていない時にACPと称して話し合いをもった結果、「無理に決めさせられた」と悲観的になってしまった患者さんを数多く見てきました。
患者さんの気持ちは身体の状態やその日の気分によって常に揺れ動き、将来の治療やケアに対する希望も常に変化します。⾃分の死に関する事柄を短期間のうちに決めることは誰にとっても難しく、ましてや信頼関係のない人に話すのは困難でしょう。ACPは患者さんに何かを決めさせるためのものではなく、揺れ動く患者さんの気持ちを知るためのものであり、医療者には患者さんの価値観を十分に理解して、最期まで相談できるパートナーであり続けることが求められています。
ACPは⾃宅など患者さんの住み慣れた環境で行うのが望ましく、患者さんが先々のことを考える準備ができていると感じた時に少しずつ今後についての考えを聞き、それを看取りまで繰り返します。患者さんの気持ちに添いながらACPを行うためには、緩和ケアチームのメンバーも早期から患者さんに関わり、信頼関係を築くことが必要です(表1)。
在宅でも病院、薬局でも
ACPの意識をもって患者に接することを期待
緩和ケアにおいて、薬剤師には調剤や服薬状況の確認といった定型の仕事にとどまらず、ACPを実践して患者さんの困りごとを知り、患者さんと一緒に対処法を考えることを期待します。ACPは診断時から始まっており、在宅だけでなく病院や薬局でも行うチャンスがあります。例えば、薬局で抗癌剤などを交付する時や病院(病棟、外来)で服薬指導を行っている時がまさにACPを行う機会であり、そこでの何気ない会話にこそ患者さんの価値観を知るヒントがたくさんあります。勤務場所がどこであれ、薬剤師はACPを行っているという意識をもって患者さんに接し、そこで得た情報を医師や看護師につなげて欲しいと思います(表2)。
疾患により特徴が異なる終末期の経過
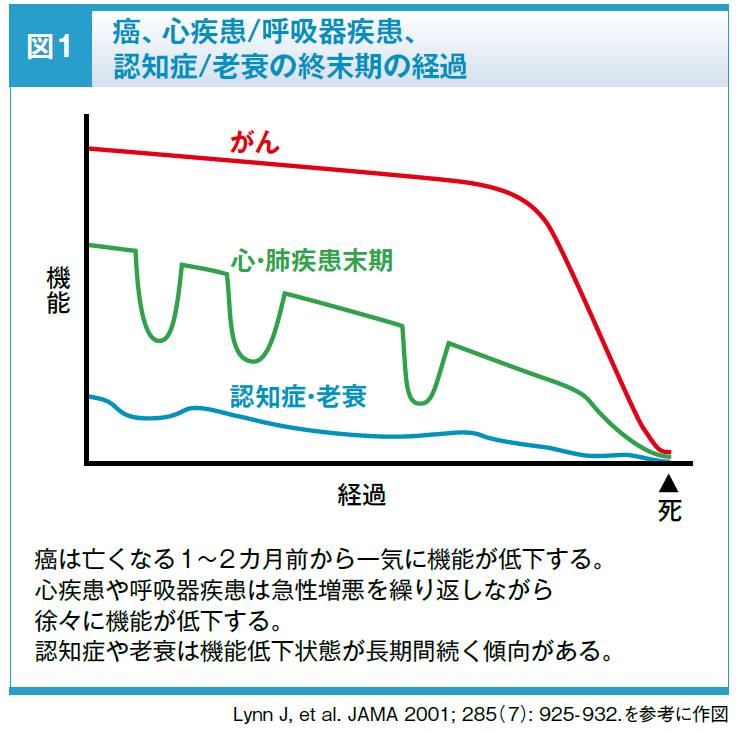
終末期の経過は疾患によって特徴があり、それを踏まえてACPを行うことで患者さんの困りごとを予測し、備えることができます。一般的に、癌患者さんは比較的長い期間機能を保っていますが、亡くなる1~2カ月前から一気に衰弱します。心疾患や呼吸器疾患の患者さんは急性増悪を繰り返しながら徐々に機能が低下し、何度目かの増悪に身体が耐えきれなくなると死を迎えます。認知症や老衰の患者さんは、機能が低下した状態が長期間にわたって続く中でさらに機能が低下して亡くなります(図1)3)。
痛みの詳しい評価と痛みによる
生活上の困りごとを知ることが重要
どのような疾患でも、死期が迫ってくると、痛みや呼吸困難、倦怠感、食欲不振、不眠、せん妄、死前喘鳴などさまざまな症状が起こります。中でも、発現頻度が高く患者さんにとってつらいのは、痛み、呼吸困難、せん妄です。
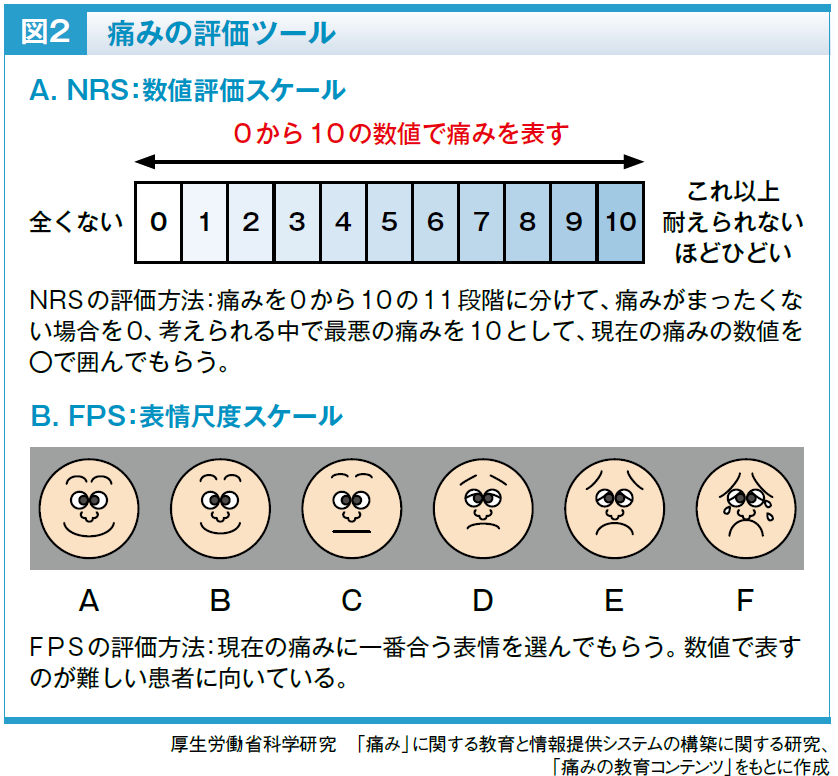
痛みは、侵害受容性疼痛と神経障害性疼痛に分けられ、侵害受容性疼痛は内臓が痛む内臓痛、皮膚や骨、筋肉、関節などが痛む体性痛に分けられます。内臓痛は痛む部位があいまいでズーンとした鈍い痛み、体性痛は痛む部位が明らかでズキッとした鋭い痛み、神経障害性疼痛はビリビリとしびれるような痛みが特徴です。痛みは出現パターンによっても分けられ、一日の半分以上続く持続痛、突発的に出現して短時間で⾃然消失する突出痛、それらの混合型があります。問診で痛みの種類や程度を評価し、痛みの客観的な評価ツールであるNumerical Rating Scale(NRS)やFace Pain Scale(FPS)などを用いて、経時的な変化を把握します(図2)。
痛みの治療で重要なことは、どういう痛みかを詳しく評価することと、それによる生活上の困りごとを解消することです。痛みがいつ起こるのか、痛みによって生活で困ることは何かを詳しく聞き、鎮痛薬の選択や使用のタイミングを考えます。
生活を踏まえた医療用麻薬の服用タイミングを
患者と一緒に考える
痛みに対する薬物治療では、非オピオイド鎮痛薬[非ステロイド性抗炎症薬(NSAIDs)、アセトアミノフェン]、オピオイド(医療用麻薬)、鎮痛補助薬などを使用します。医療用麻薬には、定時的に投与することで持続的に痛みを緩和する薬剤と、突出痛に対して投与するレスキュー薬があり、それらを組み合わせて使用します。
医療用麻薬の使用に関して薬剤師さんに期待したいことは大きく二つあります(表3)。
一つ目は副作用の管理です。医療用麻薬の主な副作用として、眠気、悪心、便秘の3つがありますが、患者さんがこれらを過度に不安に感じることなく必要な時に医療用麻薬を使用できるよう、薬剤師さんからの情報提供を期待します。患者さんは医療用麻薬と聞いただけで不安を感じます。副作用について不安をあおるような説明を聞かされると、怖がって医療用麻薬を使用しなくなってしまいます。副作用について正しい情報を伝えることと合わせて、医療用麻薬は正しく使用すれば安全であること、悪心や便秘などは別の薬剤で予防できることを伝え、安心して医療用麻薬を使用してもらうことが大切です。
薬剤師に期待したいことの二つ目は、レスキュー薬の効果的な服用タイミングのアドバイスです。経口のレスキュー薬は効果が発現するまでに数十分ほどかかるので、痛くなってから服用しても間に合いません。一方で、痛みが出現しやすい時間帯や状況がわかっていれば、その前に服用することで痛みを予防できます。どのような状況で痛みがでるのか、その痛みを和らげるためにどのタイミングでレスキュー薬を使用すればよいかを、患者さんと一緒に考え、服薬指導に生かすことを期待します。日本人は痛みを我慢しがちなので、痛みを我慢しないこと、痛み止めは痛くなってきたら早めにのむこと、痛くなることがわかっていたらあらかじめのむことを、しっかりと伝えてください。
患者さんの訴えをよく聞いて、
息苦しさの正体を知る
呼吸困難(息苦しさ)は、看取りが近づくにつれて増強し、患者さんが最も困る症状のひとつです。呼吸困難の原因は、癌では肺へ浸潤や転移、悪性胸水、がん性リンパ管症など、非癌疾患では心不全や慢性閉塞性肺疾患(COPD)の進行など、その他に肺炎や気胸、不安などがあり4)、可能であれば原因を取り除きます。息苦しさを感じたら、まずは安静にすることが基本です。冷たい風をやさしく顔に当てるだけで呼吸が楽になることがあるので、ゆっくりと仰ぐことも効果的です。安静時にも息苦しさを感じる場合には在宅酸素療法が選択肢となります。
なお、呼吸困難に似た状態に「呼吸不全」があります。呼吸困難が「呼吸時の不快な感覚」という⾃覚症状を指すのに対し、呼吸不全は「血中の酸素/二酸化炭素レベルが異常値を示して機能が障害された状態(パルスオキシメーターで酸素飽和度<90%が目安)」を指し、必ずしも共存するわけではありません。パルスオキシメーターの数値だけを見て呼吸困難ではないと判断するのではなく、患者さんの話をよく聞いて“息苦しさ”が何を指すか知ることが、正しい対処につながります。
癌患者の呼吸困難に対する薬物療法の三種の神器
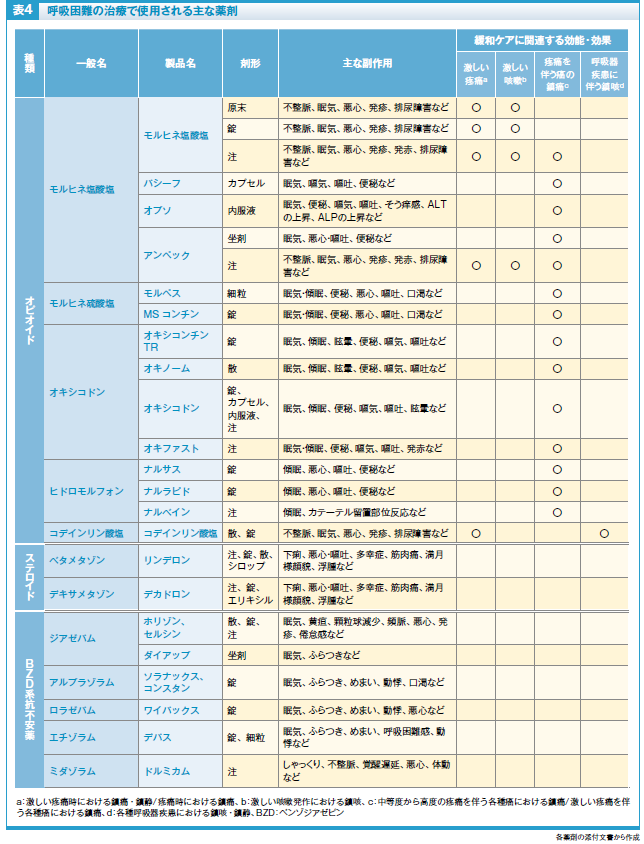
癌患者における呼吸困難に対する薬物療法では、医療用麻薬がよく知られています。中でもモルヒネの全身投与はよく使用される薬剤です。腎機能障害がありモルヒネの使用が難しい時にはオキシコドンなどを代わりに使用します。COPDや間質性肺疾患患者の呼吸困難に対しては、原因疾患に対する標準治療を行っても十分に緩和できない場合にモルヒネの使用を検討します4)。末期心不全患者における治療抵抗性の呼吸困難に対してはモルヒネやコデインリン酸が使用されています5)。医療用麻薬のなかで「激しい咳嗽発作における鎮咳」や「呼吸器疾患に伴う鎮咳」の適応がある薬剤(モルヒネ塩酸塩の一部、コデインリン酸)は呼吸困難に対して問題なく使用できますが、そうでない薬剤は適応外使用となります。
また、呼吸困難の原因が、がん性リンパ管症や上大静脈症候群などの場合は、ステロイドで改善できることがあります。また、不安が呼吸困難感を惹起するとき、そして医療用麻薬やステロイドの効果がないときはベンゾジアゼピン系抗不安薬の使用も選択肢となります。呼吸困難に対する薬物療法として、医療用麻薬、ステロイド、抗不安薬は、三種の神器とされているのです(表4)。
せん妄に対する誤解を解き、家族の気持ちを聞いてみる
せん妄は亡くなる直前の患者さんの約9割に認められる症状で、「身体的異常や薬物の使用を原因として急性に発症する意識障害(意識変容)を本態とし、失見当識などの認知機能障害や幻覚妄想、気分変動などのさまざまな精神症状を呈する病態」6)と定義されます。認知症の患者さんで、せん妄がオーバーラップすることもあります。鑑別として、認知症の症状が1日を通して出現するのに対し、せん妄は夜間に出現しやすいといえます。日中は問題ないが夜には別人のようになる場合、せん妄の可能性が高いでしょう。
せん妄といえば暴れるというイメージがありますが、せん妄には、そのように活動が活発になる過活動型だけでなく、逆に活動性が低下して静かになる低活動型というタイプもあります。低活動型はぼんやりしたり、時間の感覚がなくなったりするなど、静かな変化なので見落とさないことが重要です。
いずれのタイプのせん妄も、患者さんの態度や行動が変容し、コミュニケーションを取りづらくなるので家族は大きなショックを受けます。変わってしまった患者さんを見るのがつらいから積極的に治療して欲しいという家族もいれば、せん妄があることも患者さんらしい人生の最期だと捉えて受け入れる家族もいます。
病院では患者さんの安全を守れない場合に鎮静も考慮されますが、在宅での対応は家族の気持ちを考慮することが大切です。薬剤師は、せん妄について家族がどう感じているのか気持ちを聞いてください。もし家族が、「患者さんが精神的におかしくなってしまった」と誤解しているようであれば、せん妄は痛みと同じつらい症状のひとつで患者さんも苦しんでいること、治療でつらさを和らげられることを伝えてあげてください。
抗精神病薬もせん妄治療の重要な一手
せん妄は、脱水や電解質異常、感染症、癌、肝不全、薬剤などにより引き起こされ、環境の変化(集中治療室での治療、入院など)や精神的苦痛などにより促進されます。また、高齢や認知症などの準備因子があると出現しやすくなります(表5)6)。せん妄の治療では、これらの因子を可能な限り評価し、改善可能か否かを見極めることが重要です。例えば、せん妄は入院中に出現することが多いのですが、退院すると回復することがあります。電解質や脱水が原因の場合、それらを改善すればせん妄も改善します。一方、病院から⾃宅に帰ってもせん妄が続く場合、肝不全や癌の脳転移など取り除けない原因で生じる、改善が難しいせん妄と考えられます。
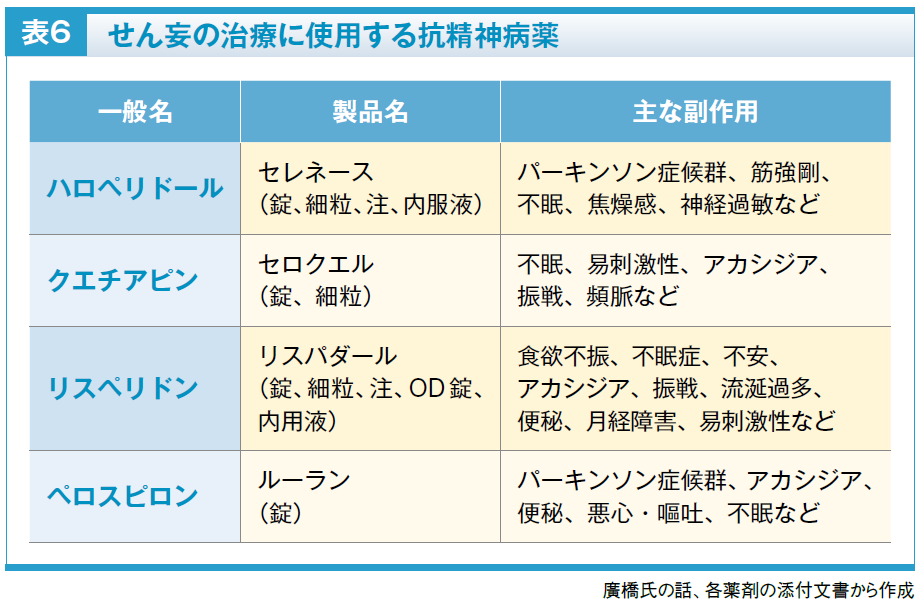
不眠はせん妄を誘発・促進するので、睡眠時間をしっかり確保し、昼夜の生活リズムを整えることが重要です。夜間になかなか眠れない場合には睡眠薬を使用しますが、一般的によく使用されているベンゾジアゼピン系睡眠薬はせん妄を悪化させる恐れがあるため、抗精神病(ハロペリドール、クエチアピン、リスペリドン、ペロスピロン)を使用します(表6)。これら4剤にせん妄の適応はありませんが、2011年9月28日に厚生労働省から保険審査上認める旨の通知が出ているので、保険適用下で使用できます。抗精神病薬の処方時に発行される薬剤情報提供書の効能・効果欄に「統合失調症」と記載されているのを見て患者さんの家族が驚いてしまうことがあるので、使用する理由などを説明して不安を払拭してあげてください。
在宅のケアの質向上に向けて薬薬連携の促進を
薬剤師を含め医療者の間で在宅医療への関心が高まっていることは喜ばしい一方、在宅医療の質をどのように担保するかが大きな課題です。在宅のケアには医療用麻薬が欠かせませんが、医療用麻薬の皮下持続注入を躊躇なく実施できるようになるには医師、看護師、薬剤師ともに専門的な知識と経験が必要です。しかしながら、習熟した医療スタッフは少なく、患者さんのつらさを十分に緩和できていないケースが多発しているため、医療スタッフの教育強化が急務です。また、在宅で使用する医療用麻薬を調剤できる薬局が少ない地域では、必要に応じて薬薬連携ができる体制を構築する必要があります。
言葉にせずとも患者さんのつらさを察する
薬剤師になって欲しい
緩和ケアに関する薬学的知識の習得はもちろん、患者さんの生活状況や困りごとを把握し、生活に合わせた服薬指導を行っていただけることを薬剤師に期待しています。患者さんが話す内容は医師、看護師、薬剤師とでは違っていることがしばしばあるので、それぞれが聞いた話を共有してチーム全体としてケアに生かすことが大切です。
緩和ケアは患者さんのつらさを和らげるためのケアですが、何がつらいのかを知らないと和らげることはできません。しかし、すべての患者さんがつらい時につらいと言ってくれるわけではないので、医療スタッフが気づかなければ始まりません。薬剤師には、患者さんのつらさを察して緩和ケアに生かすこと、すなわちACPを通じてしてきたコミュニケーションを大切にしてください。患者さんが伝えてくれたつらさを緩和するだけでは合格点ぎりぎりです。患者さんが言わずともつらさを察して対処し、「そうなんです。実は、それがつらかったんです」と言ってもらえるような、頼りになる薬剤師になって欲しいと願います。
参考
1) 日本緩和医療学会ホームページ. 「WHO(世界保健機関)による緩和ケアの定義(2002)」定訳. https://www.jspm.ne.jp/information/WHO/index.html (2024年9月2日閲覧)
2) 日本緩和医療学会ホームページ. 「人生会議(アドバンス・ケア・プランニング)とその普及開発に関する意見表明」. https://www.jspm.ne.jp/recommendations/index.html (2024年9月2日閲覧)
3) Lynn J, et al. JAMA 2001; 285(7): 925-932.
4) 日本緩和医療学会ガイドライン統括委員会, 編. 進行性疾患患者の呼吸困難の緩和に関する診療ガイドライン2023年版.金原出版.
5) 日本循環器学会, 日本心不全学会, 日本脳卒中学会, 日本緩和医療学会. 循環器疾患における緩和ケアについての提言2021年改訂版.
6) 日本サイコオンコロジー学会、日本がんサポーティブケア学会,編. がん患者におけるせん妄ガイドライン2022年版. 金原出版.
廣橋 猛 氏 プロフィール
東京大学医学部附属病院、三井記念病院にて内科研修後、亀田総合病院にて緩和ケアと在宅医療の専門研修を修了。三井記念病院にて緩和ケアチーム専従医師を経て、2014年より現職。日本緩和医療学会専門医・指導医、理事として、緩和ケアの広報や普及啓発に関わる。個人的にもXやYou Tube、VoicyなどのSNS、各種雑誌や書籍執筆を通じて、緩和ケアの啓蒙活動に取り組んでいる。